Definitie
TTP is een acuut ontstane levensbedreigende ziekte waarbij overal in het lichaam kleine bloedstolsels ontstaan in de bloedvaatjes. De organen die dit betreft gaan daardoor minder goed functioneren. Dit zijn vooral de nieren en de hersenen, maar eigenlijk kan de functie van elk orgaan uitvallen. De ziekte gaat vaak gepaard met koorts. Als gevolg van deze bloedstolselvorming in de bloedvaten slaan de rode bloedcellen kapot op de stolseldraden met als gevolg bloedarmoede. TTP komt op alle leeftijden voor, maar vooral bij volwassenen.

Dia 1

Dia 2
Symptomen en werkingsmechanisme van de ziekte TTP
Om TTP te begrijpen is het nodig iets uit te leggen over de functie van de stolselvorming, de rol van de trombocyten (de bloedplaatjes) en de Von Willebrand-factor daarbij.
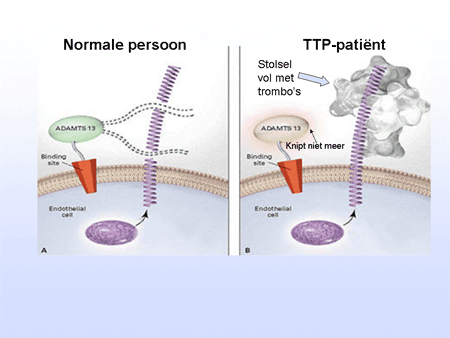
Trombocyten zijn de celelementjes die een belangrijke rol spelen bij de bloedstolling (zie ook Algemeen: bloed, beenmerg en lymfklieren). Ze ontstaan in het beenmerg uit voorlopercellen, de megakaryocyten (dia 3). Eenmaal vanuit het beenmerg afgeleverd aan het bloed, circuleren de trombocyten ongeveer tien dagen in het bloed (dia 4). Bij een verwonding of andere bloeding vormen ze een stolsel samen met een ingewikkeld systeem van eiwitten uit het bloed, de stollingsfactoren. Daardoor kan de bloeding gestelpt worden. Van de vele stollingsfactoren is er één heel belangrijk, namelijk de Von Willebrand-factor (vWF). Deze factor begint als een heel groot eiwit (in het Engels: ultra large vWF factor) waarop de trombocyten plakken, en wordt vervolgens in kleine stukken geknipt om normaal te kunnen functioneren. De knipper in dit proces is het eiwit met de naam ADAMTS-13 (dia 5). Als de knipfunctie ontbreekt of anderszins uitvalt, kunnen bloedplaatjes versneld plakken aan de Von Willebrand-factor en veel sneller en uitgebreider dan normaal stolsels vormen (dia 6).
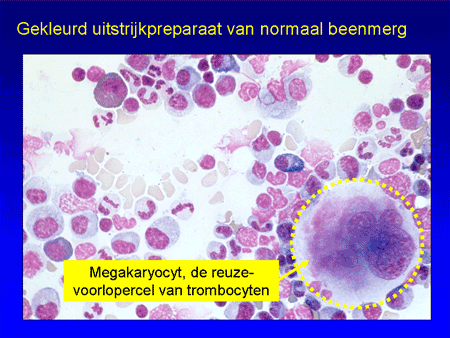
Dia 3
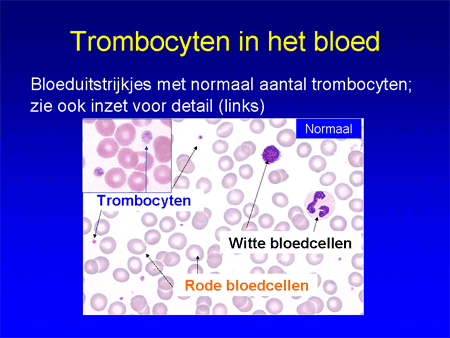
Dia 4
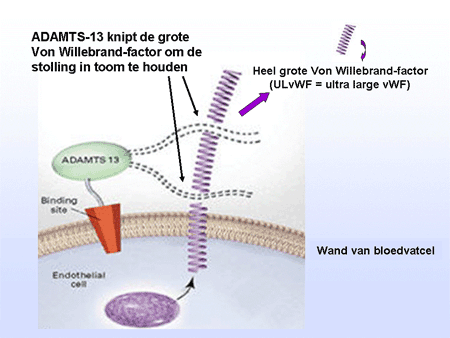
Dia 5
Dia 6
Bij het ziektebeeld TTP blijkt het knipeiwit ADAMTS-13 niet te werken. Daardoor is er te veel stolling. Door deze stolling raken organen beschadigd, zoals nieren en hersenen. Bij de stolling ontstaat een enorm verbruik van de trombocyten waardoor deze sterk verlaagd zijn in het bloed. Tot slot ontstaan er tekenen van afbraak van de rode cellen (hemolyse, bloedafbraak geheten) die kapotslaan op de stolsels in het vaatbed (dia 7).

Dia 7

Dia 8

Dia 9
Al deze factoren samen verklaren de symptomen bij TTP (dia 8 en 9). In de meest uitgebreide vorm van het ziektebeeld kunnen alle vijf onderstaande symptomen gezien worden:
- koorts;
- tekort aan trombocyten;
- verhoogde afbraak van rode cellen;
- nierbeschadiging;
- hersenbeschadiging of andere zenuwuitval.
Een tekort aan trombocyten heet trombocytopenie; bij een sterke verlaging van trombocyten kunnen kleine puntbloedingen ontstaan, petechiën en purpura geheten. De toegenomen stollingsneiging heet trombose. Vandaar dus de naam van de ziekte TTP: trombotische trombocytopenische purpura.
Oorzaken van TTP
Er zijn meerdere oorzaken aan te wijzen voor de ziekte TTP:
- tekort aan ADAMTS-13-knipeiwit:
- auto-antistofvorming;
- erfelijke aandoening (zeer zeldzaam);
- leverfunctiestoornissen;
- nierfunctiestoornissen;
- ernstige infecties;
- ongecontroleerde stolling in de bloedvaten door andere oorzaken;
- geneesmiddelen (ciclosporine, alfa-interferon, mitomycine C);
- stamceltransplantatie (in relatie tot geneesmiddelengebruik en infecties);
- zwangerschap en gebruik van de anticonceptiepil;
- ernstige infecties met bloedvergiftiging;
- kwaadaardige ziekten en/of de therapie hiervoor (bestraling, chemotherapie).
Van alle oorzaken komt de eerstgenoemde aandoening, auto-antistofvorming, het meest voor.
Bij de ziekte TTP blijkt er een sterke toename aan reuzefragmenten van de Von Willebrand-factor. Deze factor wordt niet klein geknipt, omdat het knipeiwit blijkt te ontbreken. Uitval van het knipeiwit ADAMTS-13 wordt vrijwel steeds veroorzaakt door antistoffen, door het lichaam zelf aangemaakt, gericht tegen dit eiwit. Antistoffen gericht tegen lichaamseigen producten heten auto-antistoffen (auto = zelf). Waarom het lichaam zomaar ineens antistoffen tegen het eigen eiwit ADAMTS-13 gaat maken, is tot nu toe niet bekend.
Behalve de vorming van antistoffen zijn er ook andere oorzaken voor een verlaging van het ADAMTS-13-eiwit. Er is een zeldzame erfelijke vorm waarbij het eiwit aangeboren niet goed wordt aangemaakt. Bij sommige ziekten, zoals ernstige leverafwijkingen, stoornissen in de nierfunctie, acute infecties en sommige kwaadaardige aandoeningen, kan er ook een TTP-achtig ziektebeeld ontstaan.
De cellen verantwoordelijk voor de antistofproductie zijn de B-lymfocyten of B-cellen. De B-cellen zijn overal in het lichaam aanwezig, maar vooral in de lymfklieren, het bloed en beenmerg en in groten getale in de milt. De antistoffen geproduceerd door de B-cellen komen in de bloedbaan terecht en hechten zich aan het ADAMTS-13-eiwit en schakelen het daardoor uit. De Von Willebrand-factor wordt niet meer geknipt en de stolling wordt niet meer geremd. Alle therapiemogelijkheden proberen dan ook op deze verschillende oorzaken in te spelen (zie verderop).
Andere ziekten die op TTP kunnen lijken
Er zijn meer ziektebeelden die gepaard gaan met koorts en bloedafwijkingen met geactiveerde bloedstolling. Vaak is er dan sprake van een ernstige infectie. Goed laboratoriumonderzoek maakt het eigenlijk altijd mogelijk de verschillen te herkennen en de juiste diagnose te stellen.
Hoe wordt de diagnose TTP gesteld?
De combinatie van factoren (koorts, neurologische symptomen, nierfunctieverlies, tekort aan trombocyten en tekenen van verhoogde bloedafbraak) doet de ziekte al vermoeden. Meestal zijn niet alle factoren tegelijk aanwezig. Om de diagnose TTP met zekerheid te stellen moet extra bloedonderzoek gedaan worden. Via bloedonderzoek moet worden aangetoond dat er een tekort aan trombocyten is, dat er kapotte rode bloedcellen (schistocyten) in het bloed circuleren en dat er anderszins tekenen van verhoogde bloedafbraak zijn (hemolyse). De werking van de nieren moet gecontroleerd worden. Het is mogelijk om aan te tonen dat het eiwit ADAMTS-13 verlaagd is, maar dat is een zeer specialistische test, die maar op een paar plaatsen in Nederland kan worden uitgevoerd. Het heeft in ieder geval geen zin om op de uitslag te wachten.
Omdat TTP soms voorafgegaan wordt door specifieke infecties, en omdat patiënten vaak koorts hebben, wordt er ook onderzoek gedaan gericht op infecties.
Behandeling van TTP
Plasmaferese
Patiënten met TTP zijn ernstig ziek. Hoe eerder met behandeling gestart wordt, hoe beter (dia 10). Vaak moeten patiënten worden overgeplaatst naar een centrum met meer faciliteiten, waaronder een afdeling Hematologie en intensivecarebewaking. Zonder behandeling is de sterftekans zeer hoog, met behandeling is deze sterk verminderd (minder dan 10 procent).

Dia 10
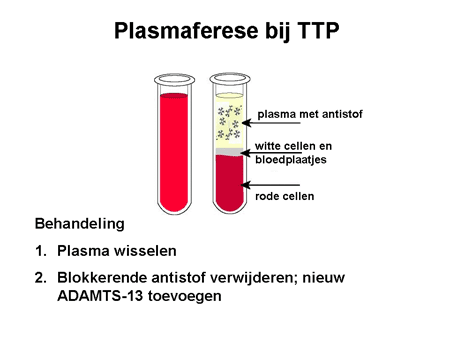
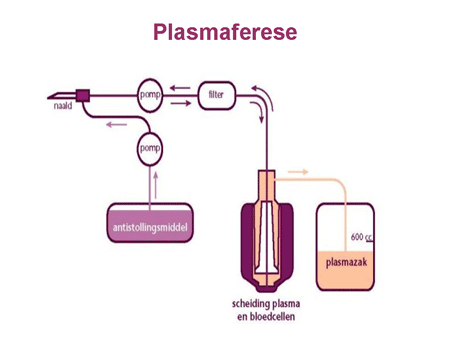
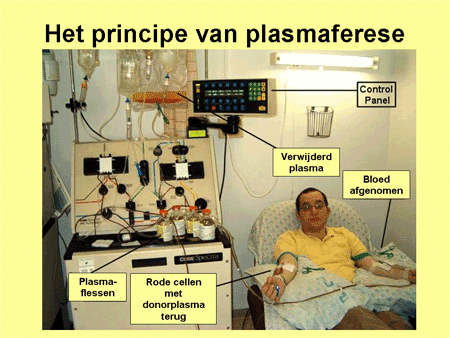
Centraal in de behandeling staat plasmaferese (dia 11, 12, 13 en 14). Hierbij wordt via een machine, aangesloten op de bloedbaan, de eiwitfractie met de bijbehorende antistoffen uit het bloed verwijderd. In ruil daarvoor wordt donorplasma teruggegeven waarin vers ADAMTS-13 aanwezig is. De eerste dagen vindt deze plasmaferese meestal plaats op een intensivecareafdeling. Wanneer het ziektebeeld rustiger is geworden, kan de patiënt worden overgeplaatst naar een gewone verpleegafdeling.
Voor plasmaferese wordt via een infuusnaald en een pompsysteem bloed afgenomen. Dit bloed wordt door een machine geleid, waarbij de bloedcomponenten gescheiden worden in cellen en plasma. Het plasma wordt apart opgevangen en de cellen worden via een andere slang teruggegeven aan de patiënt. Tegelijkertijd wordt nieuw donorplasma toegediend. De patiënt blijft een aantal uren op de machine aangesloten tot voldoende bloed en plasma zijn gewisseld. Deze procedure wordt een aantal dagen herhaald tot het ziektebeeld rustig is geworden. Dit laatste is goed te meten met bloedonderzoek. Daarna wordt langzaam afgebouwd, waarbij nog langere tijd wordt doorgegaan met het geven van donorplasma.

Dia 11
Dia 12
Dia 13
Het principe van plasmaferese
Andere therapiemogelijkheden
Wanneer een patiënt onvoldoende reageert op dit beleid, wordt prednison aan de behandeling toegevoegd. Het doel hiervan is om de B-cellen verantwoordelijk voor de auto-antistofproductie uit te schakelen. Wanneer prednison onvoldoende effectief is, worden andere middelen ingezet, alle gericht op het uitschakelen van de B-cellen: Azathioprine (Imuran), Cyclofosfamide (Endoxan), Ciclosporine (Neoral), Rituximab (Mabthera), Vincristine (Oncovin).
In het uiterste geval, met name als de ziekte meerdere malen terugkomt, kan een splenectomie (operatief verwijderen van de milt) verricht worden (dia 15).

Dia 15
Algemene maatregelen zijn belangrijk om te zorgen dat de TTP niet terugkomt in de jaren na de behandeling. Omdat TTP opvallend vaak voorkomt bij rokende patiënten, is er een extra dringend advies om te stoppen met roken. TTP is immers een aandoening waarbij er stolling optreedt in de wand van de bloedvaten. Roken veroorzaakt ook afwijkingen aan de bloedvaten, dus het verband tussen deze twee ziekten (hoewel niet bewezen, maar ook nooit zorgvuldig bestudeerd) is niet onlogisch.
Samenvatting
TTP is een acute, levensbedreigende ziekte waarbij een remmende factor in de bloedstolling uitgeschakeld is. Meestal is er sprake van een auto-immuunziekte. Er ontstaat ongecontroleerde stolling met schade aan veel organen. Behandeling met plasmaferese en het teruggeven van plasma is bij de grote meerderheid van de patiënten levensreddend.
Meer weten?
De Stichting Zeldzame Bloedziekten heeft een aparte contactgroep en site gemaakt voor TTP-patiënten. Zie www.bloedziekten.nl.