Definitie
ITP werd vroeger wel de ziekte van Werlhof genoemd, naar de ontdekker van deze ziekte. Het is een ziekte waarbij de trombocyten (bloedplaatjes) worden afgebroken door antistoffen die door het lichaam zelf zijn aangemaakt. Deze antistoffen heten auto-antistoffen (auto = zelf). De ziekten waartoe ITP gerekend wordt, heten auto-immuunziekten (immuun = afweer; auto-immuun = afweer tegen zichzelf). Bij auto-immuunziekten is de afweer abusievelijk tegen onderdelen van het lichaam zelf gericht (dia 2).

Dia 1

Dia 2

Dia 3
De oorzaak van de ziekte ITP is niet bekend. Soms kunnen virusinfecties of bepaalde geneesmiddelen de ziekte in gang zetten, maar meestal ontstaat het ziektebeeld ‘zomaar’. Er bestaat een acute vorm, soms voorafgegaan door een virusinfectie, waarbij de patiënten meestal last hebben van plotseling ontstane bloedingen. De acute vorm kan overgaan in een chronische vorm. Chronisch wil zeggen dat het ziektebeeld minstens zes maanden aanwezig moet zijn. Bij sommige patiënten wordt alleen de chronische vorm aangetroffen, waarbij soms min of meer bij toeval een verlaging van de bloedplaatjes wordt ontdekt, zonder dat de patiënt zich kan herinneren of er ooit problemen zijn geweest.
ITP komt zowel bij kinderen als bij volwassenen voor. Bij jonge kinderen is er altijd sprake van een acute vorm. Bij volwassenen, en dan vooral bij jongvolwassenen (tussen de 20 en 40 jaar, meer vrouwen dan mannen), is het beeld naast acuut vaker chronisch. Niet alleen jongvolwassenen maar ook ouderen kunnen door een ITP overvallen worden. ITP is zeldzaam en wordt in Nederland elk jaar bij circa 3 op de 100.000 mensen nieuw vastgesteld.
Bij jonge kinderen is ITP meestal een voorbijgaande aandoening die nogal eens optreedt na een infectie. Vaak is bij jonge kinderen geen behandeling nodig. Bij oudere kinderen en volwassenen daarentegen is ITP een ziekte die ernstig kan zijn en meestal wel behandeling behoeft (dia 3). Deze tekst gaat vooral over de volwassen patiënt.
Symptomen van de ziekte ITP
Om ITP te begrijpen is het nodig iets uit te leggen over de functie van de trombocyten (de bloedplaatjes). Trombocyten zijn de celelementjes die een belangrijke rol spelen bij de bloedstolling (zie ook Algemeen: bloed, beenmerg en lymfklieren). Ze ontstaan in het beenmerg uit voorlopercellen, de megakaryocyten (dia 4). Voor de aanmaak is een bloedhormoon nodig: trombopoiëtine, afgekort TPO. Eenmaal vanuit het beenmerg afgeleverd aan het bloed zullen de trombocyten ongeveer tien dagen in het bloed circuleren (dia 5). Bij een verwonding of andere bloeding vormen ze een stolsel samen met een ingewikkeld systeem van eiwitten uit het bloed, de stollingsfactoren. Daardoor kan de bloeding gestelpt worden.
Het lichaam heeft een enorme reserve ingebouwd, want er ontstaan pas bloedingsproblemen bij een sterke verlaging van het aantal trombocyten, en zelfs dan nog lang niet altijd. Wanneer het normale aantal (normaal 150 tot 400 × 109/liter bloed) sterk afneemt tot bijvoorbeeld onder de 10 × 109/l, kunnen er bloedingen ontstaan.
Dit kan dan ook de symptomen bij ITP verklaren (dia 6). Het gaat hierbij met name om bloedingen die vooral optreden in de huid in de vorm van kleine puntbloedingen, petechiën of purpura geheten (dia 7), of grotere blauwe plekken, maar ze kunnen ook in de slijmvliezen (de mond, binnenkant van de wangen en het tandvlees) ontstaan. Ook kan een verhoogde bloedingsneiging zich uiten in inwendige bloedingen met bloedverlies bij de ontlasting, bloed in de urine of veel heviger bloedverlies tijdens de maandelijkse menstruatie. Een tekort aan trombocyten heet trombocytopenie; de bloedingen die erbij kunnen ontstaan heten purpura, vandaar dus de naam van de ziekte ITP. Omdat ITP ook zonder purpura kan voorkomen, is de naam nu aangepast: Immuun TrombocytoPenie.
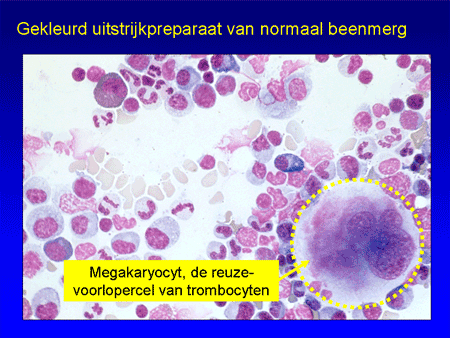
Dia 4
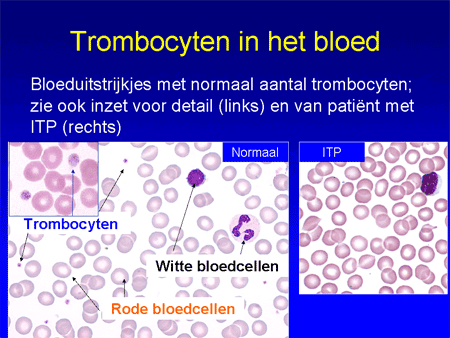
Dia 5

Dia 6
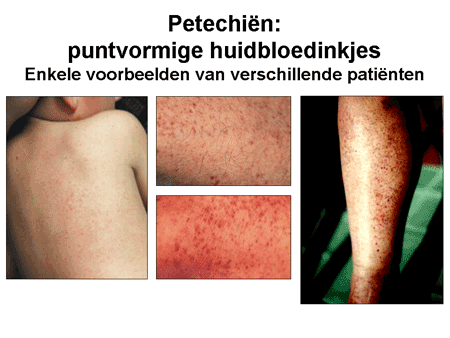
Dia 7. Voorbeelden van petechiën
Oorzaken van ITP
Bij de ziekte ITP maakt het lichaam antistoffen gericht tegen eiwitten op het oppervlak van de trombocyten (dia 8). Waarom het lichaam zomaar ineens antistoffen tegen de eigen bloedplaatjes gaat maken, is tot nu toe niet bekend.
De cellen verantwoordelijk voor de auto-antistofproductie zijn de B-lymfocyten, of B-cellen genoemd. De B-cellen zijn overal in het lichaam aanwezig, maar vooral in de lymfklieren, in het bloed en beenmerg en in groten getale in de milt.
De antistoffen, geproduceerd door de B-cellen, komen in de bloedbaan terecht en hechten zich aan de trombocyten (dia 9 en 10). Met antistof en al worden deze trombocyten vervolgens sterk versneld (binnen enkele minuten) door de milt en door andere cellen in het lichaam verwijderd. Die milt is een orgaan waar al het bloed doorheen gaat (dia 11). Hij verwijdert elementen via cellen waarop een receptor zit die antistoffen (ongeacht wat daar dan weer aan vastzit) kan binden (dia 12). Het uiteindelijke resultaat is dat de trombocyt uit de bloedbaan verwijderd wordt met daardoor een sterke daling van de trombocyten. Het lichaam probeert als compensatie wel meer trombocyten aan te maken, maar meestal lukt dit onvoldoende.
Een tweede soms optredend probleem bij ITP is dat die aanmaak soms ook aangetast is, mogelijk ook als gevolg van die antistoffen. Het resultaat is dat het aantal voorlopercellen (de megakaryocyten) in het beenmerg in plaats van sterk toegenomen zelfs verminderd kan zijn. Een laatste factor in het falende compensatiemechanisme is dat de hoeveelheid TPO (het hormoon verantwoordelijk voor de aanmaak) soms tekort gaat schieten. Dit hormoon bindt namelijk aan de voorlopercellen in het beenmerg, maar ook aan de trombocyten zelf. Bij zo’n enorme turn-over van de trombocyten raakt het TPO als het ware op. Alle therapiemogelijkheden proberen dan ook op deze verschillende oorzaken in te spelen (zie Behandeling van ITP).

Dia 8
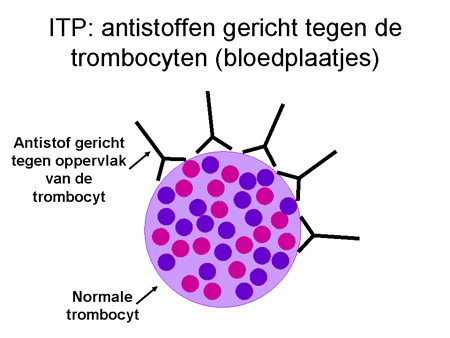
dia 9

Dia 10
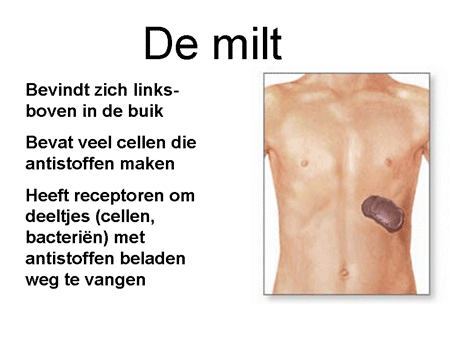
Dia 11
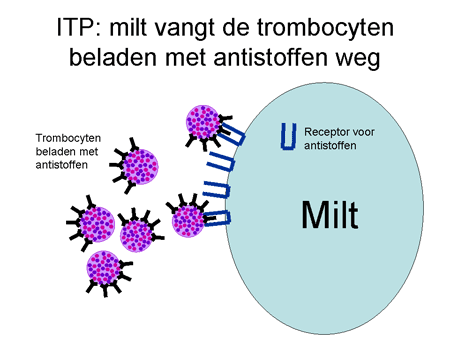
Dia 12
Andere oorzaken
Er zijn ook nog andere oorzaken voor een tekort aan trombocyten:
- Sommige geneesmiddelen kunnen geïsoleerd een sterke verlaging van de trombocyten geven. Na staken van het middel herstelt het beeld zich weer.
- Sommige toxische stoffen, zoals alcohol, kunnen trombocytopenie geven.
- Een tekort aan vitaminen, zoals foliumzuur of vitamine B12, verlaagt het aantal trombocyten, maar bijna altijd in combinatie met een verlaging van de andere bloedcellen.
- Trombocyten kunnen in de bloedbuis welke opgestuurd wordt naar het laboratorium gaan klonteren. Door deze klontering lijkt het of het totale aantal sterk verlaagd is. Dit heet pseudo-trombocytopenie en is een volkomen onschuldig fenomeen, waarvoor geen verder onderzoek, laat staan behandeling nodig is. Door het bloed in een ander antistollingsmiddel af te nemen kan dit fenomeen herkend worden.
- Trombocyten worden aangemaakt in het beenmerg (zie ook Algemeen: bloed, beenmerg en lymfklieren). Als er sprake is van een beenmergziekte die de megakaryocyten aantast waaruit later de bloedplaatjes ontstaan, of als er sprake is van een andere ziekte die groeit in het beenmerg, kan er ook een tekort aan bloedplaatjes ontstaan. Vrijwel altijd zijn er dan ook afwijkingen aan de rode en witte cellen te zien. Bovendien vertoont een patiënt dan ook meestal meer symptomen dan alleen maar in relatie tot de verhoogde bloedingsneiging.
- Wanneer de milt sterk vergroot is, kan het aantal trombocyten ook verlaagd zijn, maar dit is zelden zo laag dat een patiënt hier bloedingsproblemen door heeft.
- Bij ernstige stollingsproblemen met sterk toegenomen stollingsneiging kan er een sterke verlaging van de trombocyten optreden. Voorbeelden hiervan zijn de ziekte TTP of het ziektebeeld diffuse intravasale stolling, iets wat eigenlijk alleen gezien wordt bij ernstig zieke patiënten.
- Zwangere vrouwen kunnen onverklaard een lichte daling van de trombocyten vertonen zonder dat dit klinische betekenis heeft, en zonder dat dit risico’s heeft voor de bevalling en het kind.
Onderzoek gericht op ITP
Om de diagnose ITP te stellen moet extra onderzoek gedaan worden. Dit onderzoek is enerzijds erop gericht de diagnose te bevestigen en anderzijds om andere oorzaken van trombocytopenie redelijkerwijze uit te sluiten. De kans dat er sprake is van een andere oorzaak neemt toe met de leeftijd, met name als het oudere patiënten betreft.
Als het een verder gezonde – met name jongere – patiënt betreft met alleen een plotseling tekort aan bloedplaatjes, is de kans erg groot dat er sprake is van een ITP en is het meestal niet nodig een beenmergonderzoek te doen. Als er echter twijfel is over de diagnose, als de patiënt niet vlot reageert op de eerste behandeling of als het een oudere patiënt betreft (ouder dan 50 tot 60 jaar), wordt dit beenmergonderzoek voor de zekerheid wel verricht. Via bloedonderzoek moet worden aangetoond dat de overige bloedcellen helemaal normaal zijn. Er zal gezocht worden naar recent doorgemaakte virusinfecties. Ook zal onderzoek gedaan worden naar andere auto-antistoffen, omdat het ziektebeeld soms samengaat met andere auto-immuunziekten, zoals de ziekte SLE.
Een enkele keer blijkt ITP samen te gaan met een maaginfectie veroorzaakt door Helicobacter Pylori, de verwekker van maagzweren en maagontsteking. Het kan daarom zinvol zijn hier onderzoek naar te doen en zo nodig een antibioticakuur te geven.
Het is mogelijk de aanwezigheid van auto-antistoffen op de trombocyten aan te tonen, maar die test is zo onbetrouwbaar dat deze meestal achterwege gelaten wordt. In sommige ziekenhuizen is het mogelijk om aan te tonen dat de bloedplaatjes – beladen met antistoffen – inderdaad een veel kortere overlevingstijd in het bloed hebben dan normale trombocyten.
Bloedplaatjes worden weggevangen in de milt. Daarom zal er meestal ook een echo of scan van de milt gemaakt worden.
Behandeling van ITP
Bij de behandeling (dia 13 en 14) moet onderscheid worden gemaakt tussen de acute vorm waarbij een patiënt voor het eerst aan ITP lijdt, en de chronische vorm. Het voornaamste doel van de behandeling in alle situaties is het voorkómen van bloedingscomplicaties. Dit betekent dat het niet altijd nodig is (zeker niet bij de chronische vorm) om het aantal normaal te laten worden. Een flinke verhoging tot boven de 30 kan al veiligheid betekenen. In de praktijk zal dit betekenen dat bij een acute ITP de behandeling start als de trombocyten kleiner dan 30 × 109/l zijn, of als er – bij een hoger aantal – bloedingsproblemen zijn.
Allereerst: het geven van trombocyten via een trombocytentransfusie zal eigenlijk nooit zinvol zijn, omdat deze immers onmiddellijk weggevangen worden door de antistoffen.
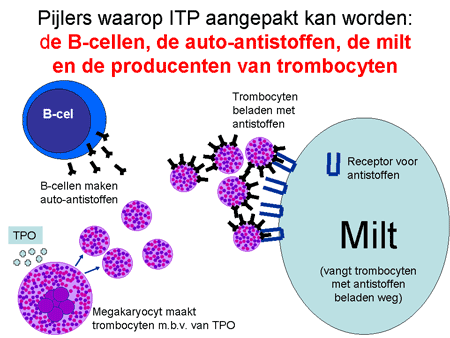
Dia 13. Pijlers waarop ITP aangepakt kan worden

Dia 14
Er zijn veel verschillende behandelingsmogelijkheden (zie de tabel), waarbij van geen enkele bewezen is dat deze de beste is. Dat neemt niet weg dat de meeste artsen zullen beginnen met prednisonbehandeling. Als de ziekte daar onvoldoende op reageert of deze bij het minderen van de prednison weer activiteit vertoont, zijn er meerdere andere behandelmogelijkheden.
| Behandeling | Aangrijpingspunt |
|---|---|
| Prednison of dexamethason |
|
| Splenectomie (verwijderen van de milt) |
|
| Gammaglobuline of anti-rhesus immuunglobuline | Blokkeert voor enkele dagen de receptor in de milt |
| Rituximab | Schakelt B-cellen uit |
| Azathioprine (Imuran) Cyclofosfamide (Endoxan) |
Schakelen B-cellen uit |
| Danazol | Stimuleert de aanmaak van trombocyten |
| Eltrombopag en Romiplostim | Bootsen de werking van TPO na door aan diens receptor te binden en deze te stimuleren |
| Overige (ciclosporine, MMF) | Grijpen grotendeels in op het mechanisme van auto-immuunziekten |
We gaan hierna wat dieper in op een aantal van de therapiemogelijkheden:
Prednison
Bij de acute vorm zal altijd geprobeerd worden de auto-immuunreactie te blokkeren, de ziekte uit te doven en daarmee de ITP te genezen. De standaardtherapie hierbij is prednison (dia 15) of middelen die hierop lijken, zoals dexamethason. Prednison werkt op twee manieren: het remt de aanmaak van de antistoffen door de B-cellen en blokkeert ook de werking van de milt betreffende het wegvangen van de trombocyten met antistoffen.

Dia 15
Met een kuur prednison lukt het bij ongeveer één op de drie patiënten om een blijvend herstel te krijgen. Met andere woorden, de patiënt is waarschijnlijk voor lange tijd, mogelijk levenslang, vrij van deze ziekte. Gezien deze geneeskans is het naar de mening van velen daarom erg belangrijk een poging met prednison te wagen, ook al schrikken de bijwerkingen velen af. Die bijwerkingen zijn er inderdaad: prednison geeft veel energie waar men onrustig van kan worden en slecht kan gaan slapen, het verhoogt de eetlust waardoor het moeilijk kan zijn om niet in gewicht aan te komen, en het gezicht wordt dikker (vollemaansgezicht), maar al deze bijwerkingen zijn van tijdelijke aard. Na het stoppen van de prednison wordt alles weer normaal, inclusief het uiterlijk.
Prednison wordt in principe drie tot soms zes weken in een hoge dosis gegeven en bij succes langzaam afgebouwd in de loop van een paar maanden. Te snel afbouwen maakt de kans groter dat de ITP weer opvlamt. Nogmaals, een derde deel van de ITP-patiënten is vervolgens van zijn of haar ziekte af, vandaar het belang van deze behandeling.
Splenectomie
Een derde deel van de patiënten kan genezen met prednison. Dat betekent dat bij twee derde de ITP weer terugkomt. Op dat moment komt de tweedelijns behandeling in beeld. Wederom geldt: behandelen is pas nodig als de trombocyten gevaarlijk laag zijn of als een patiënt bij hogere waarden bloedingsproblemen heeft.
Aangezien de trombocyten door de milt weggevangen worden, is het logisch dat het verwijderen van de milt een gunstig resultaat kan hebben. Veel hematologen beschouwen splenectomie (operatief verwijderen van de milt) (dia 15) dan ook als de volgende behandeloptie wanneer prednison niet werkt.
Waarom zo’n radicale ingreep als het operatief verwijderen van de milt? Omdat na verwijdering van de milt bij de grote meerderheid (circa twee derde van de patiënten) het trombocytenaantal sterk stijgt en wederom een derde deel van de ITP-patiënten genezen blijkt te zijn. Bovendien kan een mens heel goed zonder milt leven, ook al zijn er een aantal belangrijke voorzorgsmaatregelen nodig (zie Infectiepreventie bij volwassenen zonder goed functionerende milt).
Rituximab
Bij een aantal patiënten zijn er ernstige medische bezwaren om een splenectomie te doen. Deze patiënten komen in aanmerking voor andere therapieopties, waaronder bijvoorbeeld rituximab (dia 16). Rituximab is een antistof die veel gebruikt wordt bij de behandeling van patiënten met lymfklierkanker. Rituximab doodt B-cellen en men hoopt daarmee ook de bron van de auto-antistoffen te kunnen uitschakelen. Het gangbare schema bij ITP is viermaal een infuus met steeds een week ertussen. Omdat rituximab een vreemd eiwit is, moet het infuus heel langzaam inlopen om ernstige overgevoeligheidsreacties te voorkomen. Rituximab is zeker succesvol bij een deel van de patiënten, met soms na het eerste infuus al een stijging van de bloedplaatjes. Soms duurt het langer gewacht voordat succes zichtbaar is. Als een patiënt reageert, lijkt de responsduur zo’n tien maanden te zijn, maar er is een kleine groep patiënten (15 tot 20 procent) die vele jaren lang na het stoppen met rituximab nog vrij van ziekte is. Dit zijn mogelijk wel juist die patiënten die rituximab vroeg in de ziekte gekregen hebben. Het is dus niet bekend hoe lang de werking van rituximab aanhoudt wanneer die later gegeven wordt. Er zijn (ook in Nederland) meerdere onderzoeken gaande om de beste plaats van dit middel te bepalen bij patiënten met ITP; tegenwoordig overwegen sommige hematologen om ook rituximab te geven voordat de splenectomie wordt gedaan.

dia 16
Gammaglobuline/immuunglobuline/anti-rhesusglobuline
Danazol
Azathioprine (Imuran) en cyclofosfamide (Endoxan)
Eltrombopag en Romiplostim (AMG531)
Wat te doen bij zwangerschap?
Omdat ITP karakteristiek bij jonge vrouwen voorkomt, kan het gebeuren dat toevallig tijdens de zwangerschap ITP ontdekt wordt. Dit lijkt in 1 op de 1000 zwangerschappen het geval te zijn. In dat geval worden dezelfde richtlijnen gehanteerd als bij ITP zonder zwangerschap: pas behandelen wanneer het aantal trombocyten minder dan 30 × 109/l is, of bij bloedingen. Rond de bevalling (die per definitie in het ziekenhuis zal moeten plaatsvinden) moet het aantal trombocyten het liefst groter zijn dan 50 × 109/l. Het moge duidelijk zijn dat als er behandeling nodig is, deze aangepast moet worden in relatie tot de zwangerschap. Er moet immers sterk rekening gehouden worden met de veiligheid van de medicijnen voor het kind. Over het algemeen is het veilig en verantwoord om met prednison te starten. Ook het geven van gammaglobuline is veilig.
Vrouwen met een chronische ITP, en ook vrouwen die een ITP gehad hebben en die zwanger (willen) worden, verdienen extra zorg en begeleiding, en het is altijd belangrijk te overleggen met de behandelend hematoloog en gynaecoloog, als het kan al van tevoren. De auto-antistoffen kunnen de placenta (de moederkoek) passeren, zodat ook het kind (gelukkig maar een kleine) kans heeft op een verlaging van de bloedplaatjes, zelfs als deze bij de moeder nog normaal zijn.
Er is veel onderzoek gedaan naar het type bevalling bij patiënten met een ITP. De experts raden aan om de bevalling gewoon via de natuurlijke weg te laten verlopen en niet standaard een keizersnede uit te voeren. Evenmin is het nodig om tijdens de bevalling via een schedelpunctie het trombocytenaantal van het kind te meten. De kans is erg klein dat de trombocyten bij het kind zo laag zijn dat het risico loopt op een bloeding. Daarentegen is de kans veel groter dat door de bloedingstest complicaties optreden. Wel is het belangrijk om bij de vaginale bevalling gebruik van een vacuümpomp of verlostang te vermijden.
Samenvattend
ITP is een auto-immuunziekte die gepaard gaat met een verlaging van de trombocyten met als gevolg een bloedingsrisico. Behandeling start pas als de trombocyten gevaarlijk laag worden. Prednison is de eerste keus en een derde van de patiënten kan hiermee genezen worden. Als de ITP terugkomt, zijn er vele verschillende andere behandelopties.

Dia 17
Meer weten?
Er is een patiëntenvereniging voor patiënten met ITP. Ze hebben een uitgebreide website en veel bijeenkomsten.
Website: www.itp-pv.nl
Tel. 085-1303570
E-mail: info@itp-pv.nl