Oorsprong van de ziekte en symptomen
De ziekte van Hodgkin of – zoals het tegenwoordig officieel heet – het Hodgkin-lymfoom is een zeldzame vorm van lymfklierkanker die bij de grote meerderheid van de patiënten volledig te genezen is. De naam stamt af van de arts Thomas Hodgkin, die in de negentiende eeuw de ziekte voor het eerst beschreef. De ziekte komt vooral bij jongeren voor in de leeftijd van 15 tot 35 jaar, maar wordt zeker ook bij oudere patiënten gezien. In Nederland zal het om 3 nieuwe patiënten per 100.000 inwoners per jaar gaan, dat wil zeggen zo’n 450 nieuwe patiënten per jaar.
De oorzaak van Hodgkin is niet bekend. Het gaat om een kwaadaardige aandoening van cellen die afstammen van de B-lymfocyten, een bepaald type witte bloedcellen die een rol spelen in onze afweer.
Het Hodgkin-lymfoom is een wezenlijk andere ziekte dan de veel grotere groep van lymfklierkankers, verzameld onder de naam non-Hodgkin-lymfoom (zie dia 2, 3 en 4). Binnen het Hodgkin-lymfoom wordt onderscheid gemaakt tussen twee grote groepen:
- de klassieke vorm van Hodgkin-lymfoom (meer dan 95 procent van de patiënten);
- een variant: de nodulair lymfocytenrijke vorm van Hodgkin-lymfoom, ook wel ‘nodulair paragranuloom’ genoemd (minder dan 5% van de patiënten).

Dia 1

Dia 2

Dia 3

Dia 4
We gaan eerst in op de klassieke vorm van Hodgkin en wijden daarna een aparte paragraaf aan de zeldzame variant, het nodulaire paragranuloom.
De ziekte ontstaat in één lymfklier (meestal in de bovenste helft van het lichaam) en breidt zich van lymfklierstation naar lymfklierstation verder uit in de loop van maanden tot jaren. Aangezien lymfocyten zich van nature door het hele lichaam verspreiden, kunnen Hodgkin-cellen zich ook nestelen in de milt, de lever, het beenmerg en zelfs in andere organen. Vanwege dit vaste patroon is het meestal echter betrekkelijk eenvoudig te onderzoeken wáár in het lichaam zich Hodgkin bevindt, als men maar de organisatie van lymfklieren en de lymfoïde organen in het lichaam voor ogen houdt (zie dia 5). Dit type onderzoek heet stadiëringsonderzoek.
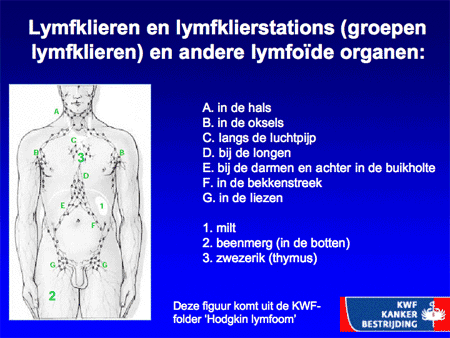
Dia 5

Dia 6
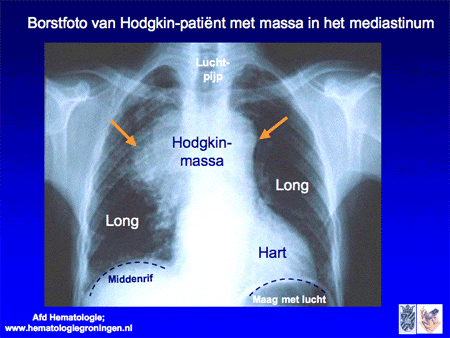
De meeste patiënten met een Hodgkin-lymfoom hebben weinig klachten en melden zich met een opgezette lymfklier. Vaak wordt daarbij een zwelling in de hals, boven het sleutelbeen of soms onder de oksel gezien die pijnloos is en meestal maar langzaam groter wordt. Bij sommige patiënten wordt de ziekte bij toeval aangetroffen als er (om een andere reden, bijvoorbeeld een keuring) een borstfoto (thoraxfoto) gemaakt wordt waarbij een zwelling te zien is in de ruimte tussen het hart en de longen, het zogenaamde mediastinum (dia 12). Minder dan een derde van de patiënten met een Hodgkin-lymfoom heeft echter wel klachten. Deze klachten kunnen bestaan uit plaatselijke en algemene symptomen. Bij plaatselijke symptomen kan een patiënt benauwdheid ervaren door een toename van Hodgkin-klieren achter de longen (in het mediastinum) of bijvoorbeeld pijn in de buik ontwikkelen door een opzetting van de milt. Bij algemene symptomen kan er sprake zijn van onbegrepen ernstig gewichtsverlies (meer dan 10 procent van het oorspronkelijke gewicht) bij meestal goede eetlust, profuus nachtzweten (kletsnat wakker worden waarbij kleding en beddengoed verschoond moet worden) of onbegrepen koorts. Soms is er sprake van jeuk over het gehele lichaam, zonder dat er iets aan de huid is te zien. Een heel zeldzame patiënt vermeldt zogenaamde alcoholpijn: na het drinken van een glas alcoholhoudende drank ontstaat er pijn in de klieren waarin Hodgkin-lymfoomlokalisaties zijn.
Hoe wordt Hodgkin aangetoond?
De diagnose Hodgkin-lymfoom wordt gesteld door een biopt (weefselstukje) uit een afwijkende lymfklier te nemen en vervolgens onder de microscoop te laten beoordelen. Meestal is de ziekte goed te herkennen door de patholoog (de arts-specialist die de lymfklier microscopisch onderzoekt), maar soms is het beeld moeilijk, omdat bepaalde infecties of ontstekingen, maar ook andere vormen van lymfklierkanker, op Hodgkin kunnen lijken. In het UMCG eisen wij dan ook altijd dat de diagnose gereviseerd (herbeoordeeld) wordt door een van onze pathologen die gespecialiseerd zijn op dit gebied. Dit betekent niet dat er een nieuw biopt genomen moet worden. Het materiaal van het oorspronkelijke biopt wordt door de lokale patholoog opgestuurd naar het UMCG, waar zo nodig aanvullende kleuringen gedaan worden om de diagnose te bevestigen.
Onderzoek bij een patiënt met Hodgkin: stadiumindeling en risicoprofiel
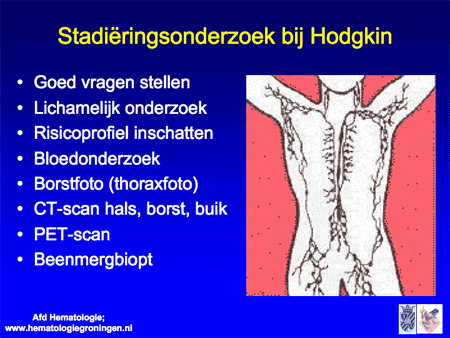
Wanneer met een lymfklierbiopt de diagnose Hodgkin is gesteld, moet vervolgens worden vastgesteld op welke lokalisaties in het lichaam eventueel nog meer Hodgkin aanwezig is. Dit onderzoek heet stadiëringsonderzoek en omvat de volgende onderdelen:
- vragen stellen, met name gericht op de aan- of afwezigheid van algemene symptomen;
- lichamelijk onderzoek (waarmee een aantal uitwendige lymfklieren al onderzocht kan worden);
- bloedonderzoek;
- borstfoto (thoraxfoto);
- CT-scan van hals, borst en buik;
- PET-scan of geïntegreerde PET-CT-scan;
- beenmergonderzoek (dit kan in een aantal situaties achterwege blijven);
- afhankelijk van de te starten behandeling is het soms zinvol onderzoek te doen naar de functie van hart en longen, vooruitlopend op eventuele bijwerkingen van de therapie;
- meestal is ook een bezoek aan de radiotherapeut (bestralingsspecialist) gepland, inclusief een extra scan als t.z.t. bestraling nodig zou zijn.
Aan de hand van alle gegevens wordt een patiënt vervolgens ingedeeld in een stadium, variërend van stadium I tot en met IV. Afhankelijk van de aan- of afwezigheid van algemene symptomen zoals koorts, nachtzweten of gewichtsverlies wordt daar nog een letter A (geen symptomen) of B (wel symptomen) aan toegevoegd. Deze viertraps stadiumindeling is ooit in de plaats Ann Arbor ontwikkeld en heet daarom ook wel Ann Arbor-stadiumindeling. Het systeem is simpel (zie dia 7 en 8) en benoemt het aantal aangedane lymfklierstations, of deze aan één zijde of aan beide zijden van het middenrif aanwezig zijn en of er lokalisaties zijn buiten deze lymfklierstations.
Het stadium alleen is niet voldoende om te kunnen vaststellen wat de beste behandeling is. Daarvoor is ook het zogenaamde risicoprofiel van een patiënt belangrijk. Oudere patiënten (ouder dan 50 jaar) hebben bijvoorbeeld meer therapie nodig dan jongere. Heel grote lymfklierlokalisaties behoeven meer behandeling dan slechts kleine klieren. Zieke patiënten met bij de start al symptomen en bloedafwijkingen hebben eveneens meer therapie nodig.
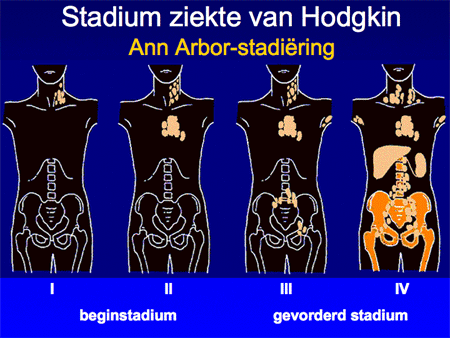
Dia 7
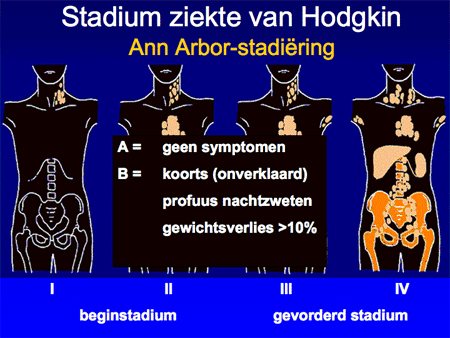
Dia 8

Dia 9

Dia 10
Dia 11
Dia 12
Resultaten van stadiëringsonderzoek
Ongeveer twee derde van de patiënten zal te maken hebben met een beperkte vorm van Hodgkin, stadium I of II. Een derde heeft een uitgebreidere vorm van Hodgkin (dia 9).
Behandeling van Hodgkin-lymfoom
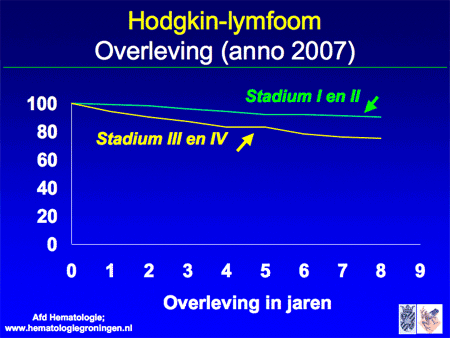
De grote meerderheid van de patiënten (meer dan 90 procent van de patiënten met stadium I en II, en meer dan 75 procent van de patiënten met stadium III/IV) kan genezen worden. Met genezen wordt bedoeld: het Hodgkin-lymfoom is vernietigd, waarna het nooit meer terugkomt. Dit betekent niet dat Hodgkin een onschuldige ziekte is. Zonder behandeling zullen alle patiënten uiteindelijk aan de ziekte overlijden. Het is dus van groot belang goed behandeld te worden om de geneeskans zo groot mogelijk te maken.
De behandeling hangt af van het stadium van de ziekte en van het risicoprofiel van de patiënt. De behandeling kan dus pas vastgesteld worden wanneer een patiënt eerst uitgebreid onderzoek heeft ondergaan. Dit onderzoek kost tijd (minstens twee weken) en hierdoor ontstaat een lange onzekere periode, wat echter onvermijdelijk is.
In die wachttijd kunnen vaak wel alvast voorbereidingen getroffen worden om vervolgens de behandeling zo goed mogelijk te kunnen ondergaan. Die behandeling zal altijd uit (meestal poliklinische) chemotherapie bestaan, en vaak ook uit aanvullende bestraling. Hoe beter de conditie van een patiënt, hoe beter de behandeling zal aanslaan en te verdragen is. Eventueel gewichtsverlies kan alvast met extra dieet gecorrigeerd worden. Roken is uit den boze, vooral als na afloop van de chemotherapie nog bestraling nodig is. Eenieder wordt dan ook dringend geadviseerd om met roken te stoppen. Alle patiënten zullen in meerdere of mindere mate chemotherapie krijgen en die zal bij de meerderheid tijdelijke haaruitval veroorzaken. Sommige patiënten zullen dit willen opvangen met een pruik, die alvast geregeld kan worden (wordt altijd vergoed door de verzekering). Hoewel de meeste moderne Hodgkin-chemotherapieschema’s de vruchtbaarheid niet aantasten, geldt dat niet voor alle schema’s. Daarom adviseren wij mannelijke patiënten altijd voor de zekerheid van tevoren toch zaadcellen te laten invriezen. Ook dit is iets wat in de tussentijd alvast georganiseerd kan worden.
De duur van de behandeling verschilt per stadium van de ziekte en per risicoprofiel van de patiënt en kan variëren van 4 maanden tot maximaal 8-9 maanden. Vrijwel steeds zal de behandeling poliklinisch kunnen plaatsvinden in de vorm van chemotherapiekuren, waarbij elke 2 weken (soms vaker) een infuus wordt toegediend op de dagbehandelingsafdeling. Elke patiënt krijgt vanzelfsprekend uitgebreid informatie over het soort chemotherapie en de bijbehorende bijwerkingen.
Hodgkin-behandeling en EORTC-studies
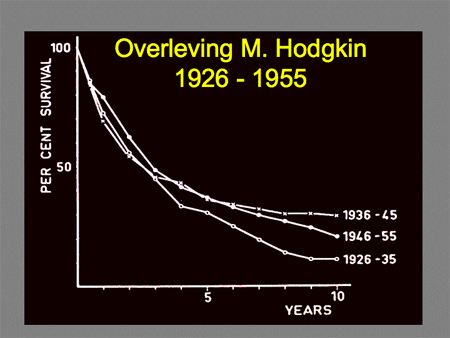
Dat de geneeskans van Hodgkin-patiënten zo uitstekend is, is het gevolg van het feit dat sinds de jaren zestig van de vorige eeuw de meeste Hodgkin-patiënten in studieverband behandeld zijn (dia 14, 15 en 16). Dit is – wat de Nederlandse patiënten betreft – altijd in Europees verband gebeurd, en dat gebeurt nog steeds, via de EORTC. Deze afkorting staat voor European Organisation of Research and Treatment of Cancer. Steeds wordt per cohort patiënten getracht het onderzoek en de behandeling te verbeteren. Wat dit laatste betreft gaat het daarbij om effectievere behandelingen, bij voorkeur ook met minder bijwerkingen. De meest recente ontwikkelingen voor patiënten met een stadium I- of II-ziekte zijn vooral gericht op het verminderen van bestraling en het verbeteren van het stadiëringsonderzoek voorafgaand aan, tijdens en na afloop van de behandeling met de nieuwere techniek van de PET-scan. Voor patiënten met een stadium III- of IV-ziekte wordt getracht de behandelingsresultaten verder te verbeteren met intensievere chemotherapieschema’s, die helaas ook weer meer bijwerkingen zullen hebben. Een deel van het toekomstige onderzoek binnen de EORTC richt zich op mogelijkheden om – met even goede uitkomst – te proberen die patiënten te selecteren die mogelijk met iets minder zware chemotherapie (bijvoorbeeld het zogenaamde ABVD-schema) even goede resultaten behalen als met de veel zwaardere combinatie (zoals het BEACOPP-schema).
De afdeling Hematologie van het UMCG werkt actief aan al deze EORTC-studies mee. De kans is dan ook groot dat een nieuwe patiënt met een Hodgkin-lymfoom met de vraag wordt geconfronteerd of deze ook mee wil doen aan een lopende EORTC-studie. Alle informatie over zo’n studie wordt altijd op schrift verstrekt en er is meestal ruim bedenktijd voor een dergelijke belangrijke beslissing.

Dia 13
Dia 14
Dia 15

Dia 16
Follow-up na behandeling
Tijdens en na de behandeling vindt wederom onderzoek plaats om vast te leggen of de Hodgkin-patiënt goed reageert op de ingestelde therapie. Dit betekent dat halverwege en aan het eind van de therapie scans herhaald worden. Het eerste jaar na behandeling zijn de controles intensief (elke twee maanden), in de jaren erna neemt de intensiviteit af, totdat na vijf jaar de controles nog maar één keer per jaar hoeven plaats te vinden. In principe dient een patiënt levenslang gecontroleerd te worden, de eerste jaren om een eventuele terugkomst van het Hodgkin-lymfoom op te sporen en in de jaren daarna gericht op eventuele late bijwerkingen veroorzaakt door de behandeling. Dankzij deze levenslange controles weten we nu dat sommige behandelingen, hoe effectief ook, beter achterwege kunnen blijven omdat ze jaren later weer nieuwe schade kunnen veroorzaken (zie Late complicaties als gevolg van chemotherapie of radiotherapie).
Het hele beleid bij het Hodgkin-lymfoom is erop gericht met een minimum aan therapie een maximaal effect te bereiken zonder dat de patiënt het risico loopt niet voldoende behandeld te worden. Hoe beperkter de Hodgkin, hoe minder therapie gegeven kan worden. Bij uitgebreidere Hodgkin kunnen we ons dit natuurlijk niet permitteren.

Dia 17
Dia 18

Dia 19
Wat als de Hodgkin na behandeling terugkomt of onvoldoende reageert op chemotherapie?
De kans dat de ziekte terugkomt is gelukkig klein. Voor patiënten bij wie dit wel gebeurt, mits jonger dan 65 tot 70 jaar en in een acceptabele conditie, is een vervolgbehandeling mogelijk die meestal bestaat uit hoge dosis chemotherapie gevolgd door stamceltransplantatie, gebruikmakend van de stamcellen van de patiënt zelf. Met deze zware therapie is alsnog genezing mogelijk. Recent is ook een nieuw medicijn ontwikkeld (Brentuximab Vedotin) dat als antistof actief is tegen een bepaalde merker (CD30) op Hodgkin-cellen. De resultaten hiervan zijn veelbelovend.
Variant van Hodgkin: nodulair paragranuloom
Naast de ‘gewone’ klassieke vorm van Hodgkin bestaat er een zeldzame variant met de officiële naam ‘nodulair lymfocytenrijke vorm van Hodgkin-lymfoom’. Dit is een vorm van Hodgkin die uitsluitend uit B-cellen bestaat, waardoor behandeling met de B-cel-antistof rituximab aantrekkelijk is. Deze vorm van Hodgkin-lymfoom presenteert zich soms anders, wordt soms anders behandeld en heeft met name ook een ander beloop. De diagnose is voor de patholoog soms moeilijk te stellen, vandaar dat het voor een hematoloog zo belangrijk is om bij de diagnose Hodgkin altijd om revisie te vragen door een ervaren patholoog.
Patiënten (vaker mannen dan vrouwen, in de leeftijd van 30 tot 50 jaar) hebben aanvankelijk net als bij het gewone Hodgkin-lymfoom een vergrote lymfklier in hals, oksel of liezen en de ziekte-uitbreiding is meestal beperkt (tot 80 procent). De therapie kan beperkt zijn tot alleen maar bestraling of toch chemotherapie in de vorm van ABVD-kuren beslaan. Het grote verschil met de gewone Hodgkin is echter dat deze vorm neigt tot terugkomen (recidiveren), zelfs wanneer een patiënt intensieve therapie ondergaan heeft, waaronder bijvoorbeeld een stamceltransplantatie. Een dergelijk recidief kan na vele jaren nog optreden, maar is dan weer uitstekend te behandelen met een kleine hoeveelheid bestraling of de antistof rituximab. Hoe tegenstrijdig het ook lijkt, uiteindelijk is daardoor de levensverwachting van patiënten met een nodulair paragranuloom uitstekend (meer dan 95 procent kans op overleving op de lange termijn), ondanks het optreden van recidieven. Dit is ook de reden dat sommige hematologen bij een recidief soms besluiten een afwachtend beleid te voeren in plaats van meteen weer behandeling aan te bieden.
Een heel kleine groep patiënten met een nodulair paragranuloom (3 tot 5 procent) vertoont in de loop der jaren een verandering in het lymfoomgedrag (een transformatie), waarbij dit verandert in een veel kwaadaardiger type, namelijk een diffuus grootcellig B-cellymfoom. Wanneer dit type lymfoom vervolgens adequaat behandeld wordt, is de prognose overigens wederom goed.
Conclusie
Het Hodgkin-lymfoom is een kwaadaardige lymfklierziekte, die echter uitstekend te behandelen is. Een patiënt moet eerst goed in kaart gebracht worden voordat de behandeling kan starten. Deze zal meestal bestaan uit chemotherapie, al dan niet gevolgd door bestraling. De meeste patiënten worden in studieverband behandeld. Na de behandeling blijft een patiënt levenslang onder controle. Deze controles zijn gericht op een eventuele terugkomst van het Hodgkin-lymfoom, maar ook op het monitoren van late bijwerkingen.

Dia 20
Meer weten?
Er is een zeer actieve patiëntenvereniging die veel en goed voorlichtingsmateriaal biedt. Deze patiëntenvereniging is onderdeel van de overkoepelende vereniging HEMATON voor patiënten met bloedkanker, lymfklierkanker, en patiënten die een stamceltransplantatie ondergingen.
Stichting Hematon
Postbus 8152
3503 RD Utrecht
Tel. 030-760 34 60
E-mail: secretariaat@hematon.nl
Website: www.hematon.nl